脊髄髄膜瘤
脊髄髄膜瘤とは
脊髄髄膜瘤は、胎生期(胎児のころ;生まれる前)に体の基本的なかたちが形成される時期に生じる異常で、背中の皮膚の一部が閉じられずに開いたままとなってしまいます。
皮膚のみならず、その奥の皮下組織、背骨の後方部分、そして神経(脊髄)までが閉じられずに開いたままとなってしまいます。そして、出来そこなってしまった脊髄が表面に出た状態で生まれてきます。つまり、神経系が外界と交通した状態になってしまいます。大部分が腰骨~骨盤のあるレベルに生じます。


脊髄髄膜瘤のうち約8割の患者さんは、キアリ奇形と水頭症を合併します。
キアリ奇形とは、本来頭蓋骨の中にあるべき小脳や延髄の一部が大後頭孔を通して頭蓋骨の外(つまり脊柱管の中)へ飛び出してしまう異常です。大後頭孔は、脊髄の一番上のところが通る狭い穴ですが、そこに小脳や延髄が嵌まり込むとその部分が狭くなって、様々な問題が生じることがあります。その他、脳脊髄液の流れが悪くなると水頭症が起こるようになってしまいます。

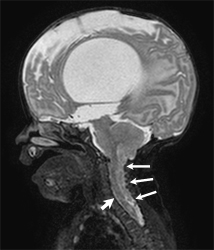
頭~首にかけてを横から見たMRIです。小脳の一部が脊柱管の中に入り込んでいます。(後側の細い矢印)
前の太い矢印の先端は脊髄です。
原因・病態は?
ここは、とても難しい話なので、興味ある方のみがお読み下さい(なるべく分かりやすく書くように努力しています)。
キアリ奇形にはいくつかのタイプがあり、代表的なタイプがI型とII型になります。脊髄髄膜瘤を伴う胎児に生じるものをII型と呼び、小児や青年に多いI型とは区別します。
キアリ奇形になると、後頭蓋窩から押し出された小脳によって大後頭孔の部分が窮屈な状態になってしまい、この部分を通る延髄が圧迫を受けて症状を出すことがあります。症状を出すものは10%から多くて30%と言われています。
キアリ奇形が生じると、脳脊髄液の流れが悪くなり、水頭症が生じます。脳室が拡大し、脳を圧迫するようになります。
上の子に脊髄髄膜瘤がいる場合に次の子に脊髄髄膜瘤が出来る確率は5%という報告もあり、何らかの遺伝因子が関与している可能性が示唆されています。
脊髄髄膜瘤は、葉酸の十分な摂取(0.4mg/日)によりその発生率が減少することが知られており、予防的な摂取が推奨されています。葉酸は、細胞の核であるDNAの形成に必要な薬です。病院で処方する場合にはフォリアミンという薬になります。これは、1錠あたり5mgとかなり多いのが問題です。薬局で葉酸のサプリもありますので、そちらの摂取でもいいと思います。
一方、一部の抗てんかん薬では内服することによりその発生率が高まることが知られています。それは容量依存性に増加し、また複数の抗てんかん薬の内服により可能性が高まります。抗てんかん薬を内服中の患者さんの妊娠に当たっては、前もって内服薬の数や量をコントロールしておくこと、予防的に葉酸を摂取しておくことが推奨されます。
脊髄髄膜瘤の症状は?
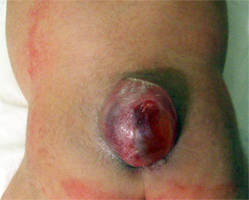
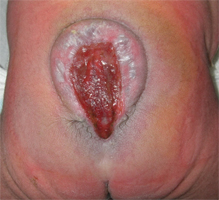
脊髄髄膜瘤の患者さんは、出生時から背中の正中部分に皮膚が欠損して、その部分には薄い膜に覆われた赤みのある組織が存在します。平坦に近いものもあれば、“こぶ“のように膨らんでいるものもあります。
脊髄髄膜瘤は、主に2つの面で問題になります。
細菌感染症
一つは、脊髄が外界に露出しているため、外界に存在する細菌が中枢神経に入り込む危険性があるということです。細菌感染は、出生直後から生じえますが、48~72時間以降はその危険性が高くなるとされています。
髄膜炎になると、高熱が出て、意識がぼーっとするようになります。また、時としてけいれんを起こすようになります。放置していると脳機能が不可逆的に悪化します。
適切な抗生物質で治療すると、感染は治癒するかもしれませんが、菌の侵入経路がある限り、細菌感染を繰り返すことになります。
脊髄の機能障害
もう一つは、脊髄が正常にできなかったこと、また皮膚と繋がっていることに伴う症状です。正常にできないのは、脊髄が体表に露出した部分です。それは、多くの場合は腰骨の部分であり、医学的には”腰椎”或いは”仙椎”などと呼ばれる部分です。正常にできていない部分から先の症状が出るようになるので、脊髄髄膜瘤の出来た部位が脳から離れているほど障害される機能は少なく、脳に近いところに出来た場合ほど障害は大きくなります。
最もお尻に近い部分の場合、生じる症状は排便や排尿機能の障害で、膀胱直腸障害とも呼ばれます。それより上に行くと、足先の運動や感覚の障害から、足首、膝、腰へと症状が広がります。
キアリ奇形2型の症状は
髄膜瘤に伴うキアリ奇形2型は生後から2年以内の死因のうち主要なもので、延髄の圧迫による重篤な症状を来すことがあります。
キアリ奇形2型の症状は、呼吸や嚥下の障害などです。乳幼児の症状なので、把握するのは容易ではありませんが、ミルクを上手に飲めなくなった、時々無呼吸になる、喘鳴があるなどといった症状になります。
水頭症の症状は
新生児の水頭症なので、早期には、水頭症に伴う脳機能障害ははっきりと捉えることが困難です。初期には、脳室が拡大しているだけですが、長期化し、進行するに従って頭そのものが大きくなります。それとともに、大泉門(前頭部の真ん中にある骨の隙間)が拡大し、骨と骨の隙間が開くようになります。進行すると、頭が異様に大きく、頭皮の静脈が拡張して目立つようになり、皮膚や頭蓋骨は薄くなります。
このように進行したころには、赤ちゃんの正常な発達が進まないようになって、頚が据わらず、お座りやハイハイといった赤ちゃんが辿る成長過程が進まなくなってしまいます。しまいには、泣くこともなくなってしまい、寝たきりになって呼吸すらが危うくなってしまいます。
放置しておいても短期的に生命の危機に直結する可能性は低いです。しかし、長期的には寝たきりの状態が続いている間に免疫が弱くなって、肺炎になったりするなどで死亡してしまうでしょう。
診断は?
脊髄髄膜瘤は、胎児期(妊娠中)に定期的に行う検診で見つかることが多いです。
胎児エコー検査
妊婦検診では、胎児のエコー検査を行いますが、その際に、胎児に異常を指摘されます。
エコーでは、水頭症、キアリ奇形、脊髄髄膜瘤のいずれもが診断可能ではありますが、通常は、最もわかりやすい水頭症が診断のきっかけとなります。
脊髄髄膜瘤も、エコーで診断は可能ですが、しばしば知識と高度な診断技術が必要ですので、一般の産婦人科では水頭症がない症例については診断が遅れる、もしくは出生後に新生児の外見で診断されることが大半です。
キアリ奇形は、エコーで直接診断するのは困難ですが、間接所見としてのバナナサイン、レモンサインというものが有用です。
胎児MRI
ひとたびエコー検査で脳室拡大(水頭症)をはじめとする異常が疑われたら、胎児MRI(母体の腹部のMRI)が診断確定に有用です。MRIは放射線を使用しませんので、現在のところ、18週以降の胎児に対しては、必要に応じて行われるようになっています(胎児期水頭症ガイドライン 改訂2版、2010)。
妊娠中絶は?
21週以前に診断がついた場合、胎児の両親の選択にはなりますが、妊娠中絶を選択される場合もあります。22週以降には我が国において妊娠中絶は認められていません。
出生後の診断
胎児期に「脳室拡大(水頭症)がない」などの理由で診断がつかない場合もあります。そのようなケースでは、出生時に背中の瘤という外表所見からすぐに診断がつきます。施設によっては、頭蓋内の状態を把握する目的で直ちにMRIやCT検査を行うことになるでしょう。
脊髄髄膜瘤は、背中に瘤があるかどうか、皮膚欠損があるかどうかによって他の類似の病気と区別しなければなりません。二分脊椎は、皮膚欠損の有無によって開放性二分脊椎と閉鎖性二分脊椎に分かれます。また、また、皮膚が膨らんでこぶのようになっているかどうかによって顕在性二分脊椎と潜在性二分脊椎に分けられます。脊髄髄膜瘤は、顕在性二分脊椎の中の開放性二分脊椎に分類されます。
治療は?
脊髄髄膜瘤に対する治療
脊髄髄膜瘤の胎児は、出生直後から細菌が脳脊髄に入り込む危険を抱えることになるので、48~72時間以内に手術を行うことが望ましいとされています(通常は当日~翌日に手術します)。そうしなければ、髄膜炎になってしまう可能性が高まるからです。
手術の目的は、出来そこなって異常な形のまま外に露出した脊髄(英語でplacode)を周囲の皮膚から切り離して脊髄の形を作り、脊柱管の中に戻すこと、そして欠損した皮膚を形成することです。これにより、感染予防を行うと同時に、また周囲の皮膚に繋ぎ留められた状態(係留状態)を解除して神経障害が更に進むのを防止します。
皮膚の欠損が大きいと、単純に左右の皮膚を引っ張って寄せて縫い合わせるだけでは皮膚に張力がかかって血流障害を起こし、うまくくっつかないことがありますので、そのような場合には複雑な形に皮膚を切ったり回転して寄せたりするテクニックが必要になります。こうした手技については、病院ごとの方針にもよりますが、形成外科に担当してもらうこともあるかもしれません。
水頭症に対する治療
水頭症は、7~8割の患者さんで合併します。CTやMRIで一定程度以上の脳室拡大があれば、シャント手術を検討せねばなりません。水頭症に対する手術の基本は、脳室シャント手術といって、脳室の中にカテーテル(細いチューブ)を挿入し、そこから皮下を通ってお腹の中に液を流す道を作るものです。
水頭症に対するシャント手術は、なるべく出生直後には行わない方がいいとされています。それは、シャントという異物(人工物)が感染に対して非常に弱いからです。シャントを挿入してしまった後に感染があることが分かると、シャントシステムを全て抜去してしまわなければならなくなってしまいます。ですので、シャントは極力1週間以上経過してから挿入したほうがいいと考えられます(但し、例外的に早期に挿入したほうがいい場合もありえます)。
シャントの前に一時的に脳室貯留槽(オンマイヤリザーバー)を挿入する施設もあります。
その他、脳室鏡による治療を積極的に行う施設もあるかもしれません。脊髄髄膜瘤に伴う水頭症に対してもある程度の有効性も確認されています。ただ、脳室鏡による手術(第三脳室底開窓術)は、2歳未満、殊に1歳未満では有効率が低くなるといわれています。従って、内視鏡手術を試みてもいいかもしれませんが、うまくいかなければすぐにシャントに切り替えなければならないでしょう。
なお、新生児のときにいきなり脳室鏡で手術を行うのは上記の理由でお勧めでありませんが、2歳以降にシャントトラブルが発生した際に、脳室鏡手術を試みてもいいかもしれません。ただし、脳室鏡手術の成功率はシャント手術よりも落ちますので、うまくいかなければ諦めて速やかにシャント手術に切り替えなければなりません。
キアリ奇形2型に対する治療
経過中に呼吸障害、喘鳴、嚥下障害などを認めた場合、これはキアリ奇形2型に伴う症状である可能性が高いと考えられます。ただ、その患者さんがまだ脳室シャント手術を受けていなければ、まずはシャント手術を行うべきと考えられています。もし、シャント手術後ででしかもこのような症状が続いているのであれば、なるべく早期にキアリ奇形に対する手術を行った方がいいかもしれません。
キアリ奇形に対する手術では、頸の後ろの真ん中の皮膚をまっすぐに縦に切開します。そして、後頭骨を出して、後頭骨の大後頭孔周辺のうち、後ろ半分を削って広げます。また、小脳の一部が落ち込んで狭くなっている部分の頚椎の後ろ半分を削り取って広げます。
予後は?
脊髄髄膜瘤の患者さんは、出生から1-2年以内に上に記したような幾つかの試練を乗り越えなければなりません。その後、障害のレベルによりますが、大部分の症例では膀胱直腸障害(排尿障害と排便障害)が出てしまいます。また、多くの場合には足首から先の動きが悪くなってしまいます。そして、脊髄髄膜瘤のできた背中の位置が高いと、膝の動きまでが悪くなってしまいます。
こうしていろいろなことが関連するので脊髄髄膜瘤の患者さんは複数の科で定期検診を受けます。
まず、生後から就学するまでの間は小児科での経過観察があります。水頭症のある患者さんはその程度に応じて知的な発達の問題がある可能性があり、その点においては小児科医による診断や就園、就学に関するアドバイスが必要でしょう。
排尿障害
泌尿器科では排尿管理をしてもらいます。
排尿障害には二つのパターンがあって、膀胱におしっこを貯められない場合にはおむつをして生活すれば何とかなります。
一方、おしっこを出せないタイプでは、より困ったことになります。気づかないうちに膀胱が膨れ上がり、尿管を通して腎臓にまで逆流すると水腎症ということになります。こうなると、腎臓の機能まで悪化してしまいます。また、膀胱炎を繰り返すことになります。こういう状態に陥りがちの方に関しては、簡潔的導尿が必要になります。
排便障害
高度の便秘があれば小児外科にかかるかもしれません。便秘に関する基本的な対処方法は緩下剤です。ただ、緩下剤を使いすぎると逆に下痢が止まらなくなってしまう患者さんがいます。便秘よりも下痢の方がより困ったことになります。ひどいときは、下痢が止まらなくて外出が出来ないくらい大変なことになってしまいます。
下肢機能障害
下肢の運動に関してはリハビリテーション科にかかります。
その他、足関節の変形、膝関節や股関節の問題、更には脊椎側弯症などを伴うことがしばしばあるので、整形外科で専門的な治療を受けることになるかもしれません。整形外科でも、どこでもいいわけではなく、小児整形外科に精通した医師の診察を受けるのが望ましいものです。
術後管理
脳神経外科では、脊髄髄膜瘤に対する係留解除後の状態の経過観察、および水頭症に対するシャント手術後の画像検査による経過観察などを行います。
長期経過は
長期生存が望めます。20年以上前のデータでも6年以内の死亡率は15%、成人まで生存される方は75%でしたが、近年ではそれよりもかなり高い生存率だと思われます。



