下垂体腺腫
下垂体腺腫とは?
脳下垂体の腺細胞から発生する腫瘍です。脳実質外腫瘍に分類されます。ほとんどの場合は良性です。
脳下垂体は、脳の底の中央部から下に垂れ下がるようについている部分です。正常では、7-8mmほどの小さな組織です。脳と下垂体との間は、下垂体柄で繋がっています。
液を分泌する細胞の総称です。腺細胞は腸や膵臓、肺、そして皮膚などにもあり、体の中にはさまざまな腺細胞が存在します。脳下垂体の腺細胞は多数のホルモンに関する液を分泌し、ホルモンの中枢的な役割を果たしています。
詳細には、脳下垂体は前葉と中間部、後葉に分けられ、それぞれの部位から特有のホルモンが出ます。
前葉は、成長ホルモン、卵胞刺激ホルモン、黄体化ホルモン、甲状腺刺激ホルモン、副腎皮質刺激ホルモン、乳汁分泌ホルモン(プロラクチン)などを分泌します。中間部は、インテルメジンを分泌します。後葉は抗利尿ホルモン、オキシトシンを分泌します。中間部は、臨床上問題にされることはありません。
下垂体腺腫の種類
上記のように、脳下垂体は多数のホルモンを産生しますが、下垂体前葉細胞は腫瘍化して、ホルモンを過剰に作るようになります(機能性腺腫と呼びます)。腫瘍が分泌するホルモンの種類に応じて、成長ホルモン産生腫瘍、プロラクチン産生腫瘍、副腎皮質刺激ホルモン産生腫瘍、甲状腺刺激ホルモン産生腫瘍、性腺刺激ホルモン産生腫瘍がありますが、後2者は稀です。
一方、どういうわけか下垂体腫瘍の多くはホルモンを過剰産生しません(非機能性腺腫;約40%)。
下垂体腺腫のことを語る際には、腫瘍が機能性なのか、非機能性なのかに分けて考えることが重要です。
症状は?
非機能性下垂体腺腫は、小さいうちは症状を出しません。頭痛などを契機に、もしくは偶然見つかることがあります。
大きくなると近傍の組織を圧迫して症状を出すようになります。脳下垂体のすぐ上には視神経があります。視神経が障害を受けると、視力障害や視野障害が生じます。目がかすんだり、最近になり急に視力が落ちたり、端の方が見えていないというような症状は、下垂体腺腫の可能性があります。典型的には両側の目の耳側の視野が狭くなり、これを両耳側半盲と呼びます。
非機能性腺腫は、非常に大きくなるまで症状を出さないことがあります。大きくなると、脳を圧迫して脳室が閉塞し、水頭症を発症することがあります。頭痛が生じたり、認知症のような症状が生じたりします。ときに、病院に来た時にはふらふらとしてボーっとしているというようなこともあります。
下垂体腺腫は、時として腫瘍から出血したり、或いは血流が途絶えて梗塞を起こしたりします。下垂体卒中と呼びます。急な視野障害や突然の頭痛の原因にもなります。
その他、下垂体腫瘍が左右の隣にある海綿静脈動に及ぶと、その中にある眼球運動に関係する神経が機能障害を起こしてものが二重に見えるようになることがあります(複視)。このような症状を呈する場合、下垂体腺腫以外の腫瘍の可能性もあるかもしれません。
機能性下垂体腺腫は、病的に増加したホルモンに伴う症状を出します。
先端肥大症/巨人症(成長ホルモン産生腫瘍)
腫瘍の頻度:高頻度(20%)
症状:
– 顔貌変化(鼻が大きくなる、顎が突き出る)
– 手足の指の変化(手足や指が太くなり、指輪が合わなくなった、靴のサイズが大きくなった)
– 睡眠時無呼吸
– 汗をかく
– 頭痛
– 高血圧
– 糖尿病
– この腫瘍の患者さんでは、放置すると平均寿命が10年くらい短くなると言われます。
中枢性クッシング病(副腎皮質ホルモン(ACTH)産生腫瘍)
腫瘍の頻度:中頻度
症状:
– 丸顔になる(満月様顔貌)
– 体(特に胴回り)が太る(中枢性肥満)
– にきびや吹き出ものが増える
– 顔や体に染みが多くなる(色素沈着)
– 多毛になる
– 高血圧
– 糖尿病
– 骨粗しょう症
– 放置すると、免疫力低下、心筋梗塞や脳血管障害を起こし、死亡する確率が高くなります。
プロラクチン産生腫瘍
腫瘍の頻度:高頻度
症状:
– 妊娠していないのに乳汁が出る
– 生理不順や性欲の低下
– 不妊症
– 男性の場合、無症状、もしくは女性か乳房と乳汁分泌
– 患者さんの多くは、最初に産婦人科を受診します
甲状腺刺激ホルモン産生腫瘍
腫瘍の頻度:稀
症状:
– 甲状腺機能亢進により、バセドウ病と同じような症状(痩せる、手が震える、動機、不整脈など)を出します。
– 但し、眼球突出は目立たないようです。
1cmを超え、脳下垂体から飛び出している腫瘍をmacroadenoma(マクロアデノーマ)と呼び、1cm未満で脳下垂体の中に留まっているものをmicroadenoma(ミクロアデノーマ)と呼びます。アデノーマとは、腺腫の英語です。機能性下垂体腺腫の場合は、小さくてもホルモンを沢山産生して健康に被害を出すことがあり、そのような場合には小さくても放置するわけには参りません。
検査は?
下垂体腺腫の画像検査で最も重要なのは、造影剤を使用したMRIです。
また、正常下垂体には造影剤が多量に入ります。腫瘍では正常下垂体に比較すると造影剤が入るのが遅れます。この特徴を生かして、microadenomaの場合、造影剤を注射してから20秒ごと程度にとったダイナミックMRIが役に立ちます。
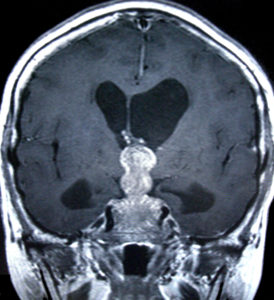
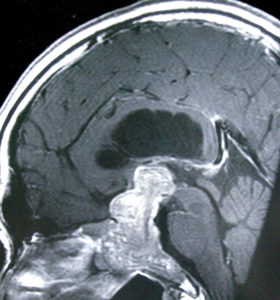
CTは、術前検査として必須です。鼻の穴からアプローチする経蝶形骨洞手術では、鼻から下垂体に向かうルートの骨の構造を把握しておくことが重要だからです。
血液検査では、ホルモン値を測定します。これは、機能性腺腫なのか非機能性腺腫なのかを見分けるためです。また、機能性腺腫が疑われた場合には、いくつかの薬物負荷テストを行います。ホルモンの分泌を抑制する作用のある薬を注射して、その反応が正常かどうかを確かめる検査です。機能性腺腫では特定のホルモン分泌が抑制されません。
下垂体腺腫が視神経に接しているような患者さんでは視機能に影響が出ている可能性があるので、眼科を受診して視力・視野検査を受けていただくことになります。
古くは、頭蓋骨のレントゲン写真で下垂体腺腫の存在を疑っていました。腫瘍のため、脳下垂体が入っているトルコ鞍の形が変形して、拡大していることが多いためです。
治療は?
非機能性下垂体腺腫
非機能性下垂体腺腫は、大きくなって周囲の組織を圧迫することが問題です。逆に言うと、大きくならなければ一生そのまま放置していても問題ありません(MRIによる経過観察は怠らない方がいいでしょう)。
治療の適応となるのは、視神経を圧迫して視力障害を起こしているもの、その恐れがあるもの、若年で明らかに増大傾向にあるものなどです。
治療の基本は手術になります。それ程大きくない場合には、鼻から(もしくは口から)の手術になります。鼻の穴を覗いていくと、副鼻腔(蝶形骨洞)に到達して、その奥には脳下垂体を入れている頭蓋骨があります。脳を直接触ることなく脳下垂体に到達することが可能です(経蝶形骨洞手術と呼びます)。
このアプローチでは、内視鏡で手術をする場合と顕微鏡で手術をする場合があります。むしろ、術者の好みであることが多いです。顕微鏡の方が立体感がつかめ、奥行きが分かりやすいですが、内視鏡では平面的になってしまい、わかりづらくなります。ただ、内視鏡は先端を鼻の奥、下垂体の中にまで持っていけますので、視野が広いのが利点です。顕微鏡では見えないところまで見えるようになります。最近は、3D内視鏡というものも出てきて、内視鏡でも立体感をつかむことが出来るようになりつつあります。古くから沢山の下垂体腺腫の手術をこなしてきた医師は顕微鏡を用いていることが多く、最近下垂体腫瘍を専門としている医師には、内視鏡を用いている場合の方が多いと思います。
下垂体腫瘍は、出血しやすくはありますが、柔らかい腫瘍なので、吸ったり掻き出したりすると出てきます。中くらいのものや比較的大きなものでも、まっすぐ上に伸びているタイプであれば、鼻からのアプローチで、神経内視鏡を使用した手術を行うと摘出も可能です。横にはみ出しているタイプでは、見ることが出来なくなり、このアプローチが難しいこともあります。
経蝶形骨洞手術の危険性、合併症
術中
出血: 下垂体腺腫そのものも出血しやすい腫瘍ですが、脳下垂体の左右には海綿状脈洞があり、摘出操作がここに及ぶと出血量が多くなります。時にコントロールが困難なこともあり得ます。また、海綿静脈洞の内部には内頚動脈が貫いています。内頚動脈を損傷することは滅多にありませんが、損傷した場合には大量出血となり、また脳梗塞が生じたりして生命の危険性すらあります。
術後
腫瘍内出血: 先にも述べたように、下垂体腺腫は血が出やすい腫瘍です。術中にも出血を起こしますが、術後に出血が生じて問題になることもあります。出血量が多い場合には再手術も検討せねばなりません。
尿崩症: 下垂体後葉もしくは下垂体柄の障害より、抗利尿ホルモン(ADH、バゾプレッシン)が足りなくなることに伴う症状です。大量の尿が出て、意識のある患者さんでは喉の渇きが強くなります。飲んでも飲んでも尿になって出てしまいます。治療しないと脱水で死んでしまいます。幸い、注射や点鼻、内服にて補充することが出来ます。補充し過ぎると逆に尿が出なくなってしまいますが、適切に補充することで事なきを得ます。一過性で治る人もいますが、永久的に補充が必要になってしまう人もいます。また、尿崩症になると、ナトリウムやカリウムといった、細胞の活動維持に必要な電解質の濃度の異常を伴います。これも是正する必要があります。
下垂体前葉機能低下: 下垂体の前葉の障害により、前葉から分泌されていたホルモンが足りなくなる状態です。小児では成長ホルモンも極めて重要ですが、成人の場合に特に問題になるのは、甲状腺ホルモンと副腎皮質ホルモンです。この2つは、生命を維持するうえで欠かせません。副腎皮質ホルモンは、術後から補充して、徐々に減らしていく過程で血液検査を行い、体内のホルモン値が低いようなら補充を続けることになります。甲状腺ホルモンも、血液検査の結果で足りていない状態なら補充を行います。
髄液鼻漏: 蝶形骨洞から下垂体にアプローチする際に、下垂体の底にある薄い骨を削ります。また、腫瘍を取るとその部分に穴が開いて頭蓋内とつながってしまいます。すると、頭蓋内に充満していた脳脊髄液が鼻の方へ漏れ出ることになります。頭痛や意識障害の原因にもなりますし、鼻から細菌が入って髄膜炎を起こすこともあります。状況次第ではありますが、術中に腹部から脂肪を取っておき、腫瘍を摘出した部位の周辺に詰めることにより、脳脊髄液が漏れ出るのを予防します。術後に髄液漏が生じた場合、腰から細いチューブを脊椎の中に挿入して1週間程度安静にしなければなりません。それでも改善しない場合には再手術による修復が必要です。最近、拡大蝶形骨洞手術という方法が時々用いられます。これは、(下垂体腫瘍以外に髄膜腫や頭蓋咽頭腫などの)大きな腫瘍のときなどに、下垂体とその周辺の頭蓋底の骨を通常よりも大きく開放する手術です。この方法をとると、髄液漏の可能性はより高まります。
髄膜炎: 多くのケースでは、髄液漏が続いている状況で起こります。頭痛、吐き気、おう吐、発熱などの症状を伴います。抗生物質で治療を行います。
視神経の損傷: 大きな下垂体腺腫では、腫瘍が視神経に接しています。巨大な腫瘍では視神経がもとより強く圧迫されて引き延ばされているので、弱っています。腫瘍摘出時にとどめを刺してしまい、視力が低下してしまう可能性はあります
大きな腫瘍では、開頭手術による摘出も選択肢になります。その場合、術者の好みにもよりますが、おでこの骨を外して左右の脳の間から脳下垂体に到達する方法、左右のこめかみのあたりの骨を外して外側の脳の隙間から脳下垂体に方法があります。
いずれにしても、大きな腫瘍を摘出する場合には、視機能の障害、下垂体機能の障害(尿崩症や電解質異常を含む)、脳梗塞、術後の腫瘍内出血、主要な動脈や静脈の損傷などを起こす可能性があります。巨大な下垂体腺腫については、年齢次第では被膜内摘出(周辺の腫瘍を一部を残して内部をくり抜く)に留める方法も必要かもしれません。
なお、開頭手術と内視鏡手術を併用する方法もあります。同時に行う方法もありますし、片方ずつ順番に2回に分けて行うこともあります。
機能性下垂体腺腫
成長ホルモン産生腫瘍(先端肥大症/巨人症)
治療の選択肢としては、薬による治療、手術、放射線(ガンマナイフ)があります。
成長ホルモンを確実に正常範囲内に下げることが重要ですので、手術による摘出が最も有効と言えるでしょう。何らかの理由で手術ができない場合や、術後に腫瘍が残った場合には、薬を上手に使うとよいでしょう。また、術前に薬を使用して腫瘍を小さくしてから手術に臨む方法もあります。
薬としては、ブロモクリプチン、オクトレオチド、ペグビソマント(ソマバート)があり、患者さんにより効果は異なります。
ガンマナイフによる放射線治療は効果発現に時間がかかること、視神経が近いと視力低下を起こすことがある、下垂体機能を低下させることなどの理由で、優先順位は低いものと考えます。
プロラクチン産生腫瘍
治療の選択肢は、手術と薬です。
薬物療法の選択肢としては、カベルゴリン、ブロモクリプチン、テルグリドがあります。
成長ホルモン産生腫瘍と同様に、薬を術前に用いる方法と、術後に用いる方法があります。かなり大きなものでない限り、治療の目的はプロラクチンの値の正常化にありますので、まずは薬物治療を試みてもいいと思います。ただ、薬を漫然と長期間使用していると腫瘍が線維化を起こして取りにくくなると言われていますので、術前の薬物使用期間は長くならない方がいいです。
挙児希望の女性などは、プロラクチンが高い状態を放置していると妊娠できませんので、積極的に手術を検討したほうがいいものと思われます。
なお、一部の胃薬や向精神薬(精神疾患の薬)では、高プロラクチン血症を生じる原因となるので、元から飲んでいる薬を確認することも重要です。
ACTH産生腫瘍(クッシング病)
治療選択肢としては、手術、放射線(ガンマナイフ)、薬による治療あります。
ACTH産生腫瘍にはmicroadenomaが多く、手術は案外難しいものです。手術で全摘出してしまうのが最も優れていますが、うまくいかない場合にはガンマナイフも選択肢です。ただ、十分な効果を発揮するまでには年余の時間がかかる点が弱点です。
薬物療法としては、メチラポン、ミトタン、トリロスタン、カベルゴリン、シプロヘキサジン、ブロモクリプチン、オクトレオチドなどがありますが、有効例は少ないようです。
なお、肺がんや膵がんの一部にも異所性にACTHを産生することがあるようです。
小さな腫瘍の方が手術が簡単と考えるのは誤りです。Microadenomaの場合、腫瘍を見つけるのに苦労して、取ったつもりで術後にホルモン値が低下していないということも有り得ます。
経過と予後
基本的に良性腫瘍です。ごく稀に悪性のもの(下垂体腺癌)もあります。
それほど大きくない非機能性下垂体腺腫では、手術により概ね摘出できることが多いので、経過良好なことが多いと言えます。巨大下垂体腺腫では全摘出が困難になるので、長期的には再発する可能性がやや高くなります。
機能性腺腫の小さなもので最も重要なことは、ホルモン値が正常化することです。ホルモンの異常高価が続くと、体の様々な不調を起こし、他の病気が起こる可能性があります。手術や薬物治療などでホルモン値を十分に下げることができれば、良好な予後が期待できるでしょう。



