中枢神経原発悪性リンパ腫
中枢神経原発悪性リンパ腫とは


悪性リンパ腫は、血液系のがんの一種です。
悪性リンパ腫は全身の諸臓器にできますが、脳にもできることがあります。脳にはリンパ腺がないのに何故か脳にもリンパ腫が出来ます。
中枢神経原発悪性リンパ腫は脳の中に発生し、脳実質内腫瘍に含まれます。
脳のリンパ腫は近年増加傾向にあり、原発性脳腫瘍の約3%を占めます。50歳以上の高齢者に多い傾向です。
症状は?
悪性リンパ腫ができる部位の症状が出ます。
脳のどこにできるかによりますが、片方の手足の運動麻痺が出たり、失語症になったり、視野障害だったり、認知症のような症状だったりします。その他、頭痛やおう吐などもあります。
増大のスピードが速いので、症状は数日から数週間の単位でどんどん進行します。
エイズなど、免疫力の低下した患者さんで起こることも珍しくありません。
特殊なパターンとして、眼内リンパ腫によるぶどう膜炎で、進行性の視力低下を呈することがあります。
診断は?
画像診断など
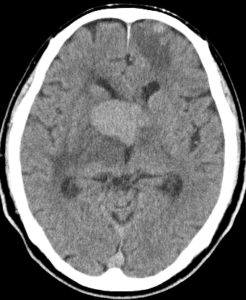
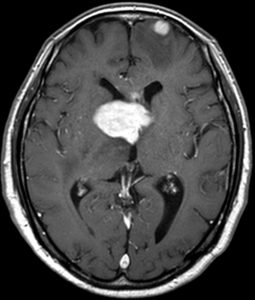
悪性リンパ腫の診断は、造影剤を使用したCTやMRIで行います。腫瘍細胞は、高密度に密集していますので、造影剤を使用しない単純CTや、MRIの拡散強調画像などでは僅かに高信号になります(上図左側、中央部)。造影剤を使用すると、造影剤はよく入っていきますので、均一に白く映ります(上図右側)。しばしば多発します(上図では、中央付近の大きな病変の外に、前頭部(画面上側)にも小さな病変がある)。周囲には広範な脳浮腫を伴うことが多いです。
血液検査や、腰椎穿刺(腰から針を刺す)による脳脊髄液の検査では、腫瘍マーカー(可溶性IL-2 レセプター、β2-ミクログロブリン)がしばしば上昇します。
その他、全身の悪性リンパ腫と区別する目的で全身のPET検査も行います。
生検(手術)
画像検査と血液検査で大体診断がつくことが多いのですが、悪性リンパ腫に対する治療は他の脳腫瘍に対する治療と大幅に異なりますので、確定診断を行ってから治療に臨んだ方がいいと考えます。
確定診断は生検
確定診断は、手術により病変の一部を取って顕微鏡で組織を確認します(生検)。後述しますが、摘出度と治療効果との関係はないので、診断に必要な組織だけを採取すれば十分です。
組織の採取の方法には2種類あります。一つは、腫瘍の周辺の開頭手術を行い、腫瘍を部分的に採取する方法です。もう一つは、頭蓋骨に1円玉程度の小さな穴をあけ、その穴から腫瘍に向かって脳に針を刺して細胞を採取する方法です(定位手術)。2つの方法にはそれぞれ良し悪しがあり、使い分けます。
開頭手術
開頭手術は主に腫瘍が脳表面に近いところにある場合に用いられます。
手術で開く部位がやや大きくなること、全身麻酔が必要になることなどのデメリットがありますが、標本を沢山採取できるなどのメリットもあります。
但し、大きな開頭を行うと創傷治癒が遅れ、後述する治療の開始が遅れる原因になるので、開頭は小さなものにした方がいいと思います。
定位手術
一方、定位手術は脳の深い部位にある腫瘍に対して用います。局所麻酔による小さな手術で済みますが、最小限の標本しか採取できません。また、見えないところに針を刺すので出血の危険性があり、小さな手術の方が必ずしも安全というわけでもありません。
専門的な話になりますが、定位手術の術式については、レクセルフレームや駒井式フレームを用いた方法と、脳ナビゲーションシステムを用いた方法があります。最も精度が高いのはレクセルフレームによる方法です。
組織学的分類
リンパ球には、Bリンパ球とTリンパ球があるのですが、脳に原発する悪性リンパ腫のほとんどがBリンパ球の腫瘍化によるもので、diffuse large B cell typeと呼ばれます。
稀に、血管内リンパ腫という珍しいタイプのものがあります。
治療方針は?
先に述べたように、手術による摘出を行ってもすぐに再発してしまい、あまり意味がないとされています。治療の主体は抗がん剤治療と放射線治療で、この2つを組み合わせた治療を用います。
悪性リンパ腫が血液系の腫瘍なので、悪性腫瘍専門の脳神経外科医がいる施設か、血液腫瘍内科で治療を行うものです。
なステロイドを投与すると著明に腫瘍が縮小して症状が一気に改善するので、診断の役に立ちますが、これはごく一時的なものにしか過ぎず、数週間で再発します。
ステロイドを使用すると腫瘍細胞が見えなくなって診断がつかなくなるうえ、抗がん剤の治療効果判定ができなくなるので、緊急事態を除いてお勧めはできません。
大量メソトレキセート療法
抗がん剤治療では、主にメソトレキセートという薬を大量に投与する方法(メソトレキセート大量療法)が最も効果が高いと考えられており、使用されることが多いです。
メソトレキセートは、初日に点滴注射し、翌2日間は薬を洗い流すための点滴を行います。点滴は、体の中からメソトレキセートが十分に洗い流されたことが確認できるまで続けます。
2-3週間して、副作用から立ち直ったことを確認してから2回目の治療に移ります。こうして、3-5回のメソトレキセート大量療法を行います。
メソトレキセートと腎機能
メソトレキセートを大量に投与すると腎機能が悪化することがあるので、腎臓の機能が良好な人にしか用いられません。また、投与中は厳密な尿の管理が必要です。
放射線治療のタイミング
放射線治療は、単独で用いてもいいのですが、その場合の平均生存期間は1年~1年半です。
メソトレキセートと併用で用いる場合には、放射線を15日に分けて合計30グレイ照射し、平均生存期間は3年少々になります
ただし、放射線治療の後にメソトレキセート大量療法を行うと白質脳症というものが生じて認知症やけいれんなどが起こるので、両者を組み合わせる場合には必ずメソトレキセート大量療法を終えてから放射線治療を行う必要があります。
60歳ないし70歳以上の高齢者では、放射線やメソトレキセートによる認知症状が出やすいとされ、高齢者で治療をどうするかについては、施設ごとにやや考えが異なるかもしれません。例えば、放射線は大変重要な治療手段ではありますが、メソトレキセート大量療法の終了後、十分な縮小が得られたら、放射線を減量ないし温存しておく方法も考えられます。
メソトレキセートを開始後、効果がないと判断した場合には途中で断念して早期に放射線治療を行うことも考えなければなりません。
その他の治療
腎機能などの問題により、メソトレキセートが使用できない場合、やむを得ず全身のリンパ腫と同じ治療法を用いることもあります。R-CHOP療法と呼ばれます。ただ、脳には血液脳関門というもので脳内に入っていくことのできる薬が制限されるため、効果が低いとされます。
B細胞性のリンパ腫に対して併用できる薬として、リツキシマブ(リツキサン)というものがあります。これは、抗がん剤ではありません。施設によっては、メソトレキセートと組み合わせて使用することもあります。
メソトレキセートに加えて、リツキサン、プロカルバジン、オンコビンを組み合わせたR-MEV療法や、メソトレキセートにAra-Cを併用する方法に加え、最近ではメソトレキセートにテモダールを併用する治療についても効果が期待されています。このあたりは、副作用との兼ね合いということになります。
予後は?
メソトレキセート大量療法に放射線照射を組み合わせた治療が奏功すれば、一時的に腫瘍が消失したように見える場合もあります。しかし、長期的にはしばしば再発します。そして、メソトレキセートと放射線は何度も使用できるものではないため、再発時の治療選択肢は少なくなってしまいます。
中枢神経原発悪性リンパ腫に対して最も優れた利用方法(メソトレキセート大量療法+全脳放射線照射)を行った場合の5年生存率は30-40%で、平均生存期間は3年少々(40か月)と言われています。



