診断(くも膜下出血)
くも膜下出血の診断は、CTやMRIなどの画像検査を行うことで大体わかります。ただ、このような検査を行わなくともある程度推測をつけることは可能です。
症状から推測します
くも膜下出血の患者さんは、突然始まるこれまでに感じたことのないような頭痛で受診します。もしくは、突然の意識障害のため救急車で搬送されてきて血圧が非常に高い状態にあります。また、多くの場合は手足の麻痺を伴っておらず、症状に左右差が目立ちません。このようなパターンはくも膜下出血に多いものです。
また、くも膜下出血の患者さんに特徴的な神経学的異常所見として項部硬直というものがあります。血液により髄膜(硬膜)が刺激を受けて首が固くなり、前に曲がらなくなります。
突然の激しい頭痛や突然の意識障害に高血圧、項部硬直を伴っていたらくも膜下出血の可能性が高いのです。
くも膜下出血を疑ったら
くも膜下出血を疑ったらまず頭部CT検査を行います。CT検査では、通常は黒いはずのくも膜下腔が血腫のために白くなります(下図)。
通常は、脳底槽やシルビウス裂と呼ばれる部位が白くなります。これは、この部位を走る太い血管に脳動脈瘤が出来やすく、破裂した脳動脈瘤の周囲に血腫が出来るためです。しかし、典型的な例では、血腫は破裂した動脈瘤の周囲に留まらず、シルビウス裂や脳底槽の広い範囲に及ぶほか、他の脳表面にも達します。
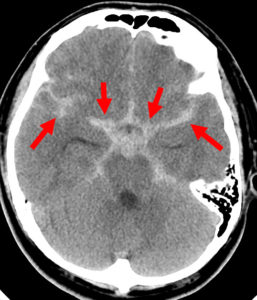
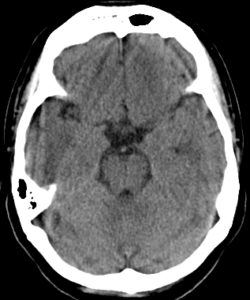
矢印で示した白いところがくも膜下出血(右は正常例)
専門医であれば、こうした血液の分布から破裂した脳動脈瘤の凡その位置を想像します。ただ、これだけで正答する確率は50%程度でしょう。
頭部CTはくも膜下出血の診断に極めて有用ではありますが、時に頭部CTだけではわからないことがあります。このような場合でもくも膜下出血を強く疑ったときにすべきことが2つあります。
一つは、MRI検査です。特に、MRI FLAIR画像やT2*(T2スター)画像は、微量の出血に対して鋭敏です。
もう一つは、腰椎穿刺検査です。患者さんに横向きに寝てもらい、背中から腰骨の間を貫くように針を刺します。すると、脊髄周囲の脳脊髄液を採取することができますが、くも膜下出血の患者さんでは、脳脊髄液が赤くなります。これで確定診断を行うことが可能です。
脳動脈瘤の存在の確認
くも膜下出血と診断すれば、次に脳血管の検査を行い、脳動脈瘤の存在を確認します。
これには、造影剤を使用した三次元CT検査や、MRIを用いたMR血管撮影(MRA)、そして脳血管造影検査などが有用です。
どれを行ってもいいのですが、最も迅速・簡便かつ詳細に状態を把握できるのは造影による三次元CT検査です。典型的な例ではこれだけでも十分な情報が得られます。通常は、三次元CTの情報があればMR血管撮影や脳血管造影検査は行わなくても手術を行うに足るだけの十分な情報が得られます。

3D-CTを用いた脳動脈瘤の画像です。
三次元CT検査による動脈瘤
ただ、アレルギーや腎機能障害などが原因で造影剤を使うことが出来ない患者さんでは、MR血管撮影を行います。
また、脳血管造影検査は、三次元CTによる情報が不十分な場合など、検査結果に疑問が残るときには行うべき検査となります。もしくは、カテーテルによるコイル塞栓術を行う場合には、その前に行うことになります。
脳動脈瘤のサイズ
脳動脈瘤は主に頭蓋内の太い血管の分岐部に存在します。こうした部位に丸く、時にいびつに膨らんだ部位があれば、それが脳動脈瘤です。動脈瘤の大きさは、小さいもので2~3mm程度、大きなものでは50mm程度にもなります。平均的な破裂脳動脈瘤の大きさは5~10mm程度です。脳動脈瘤の中に特に突出した部位があれば、それはブレブと言い、出血点と関係しているかもしれません。
脳動脈瘤は1つとは限らない
脳動脈瘤は、時に同じ患者さんの中に多発しています。その場合には、大きさ、形状、くも膜下出血との位置関係などから破裂した脳動脈瘤を断定して治療に臨みます。
原因不明の脳動脈瘤もあります
上述の諸検査にて動脈瘤が見つかることが大多数ですが、時にわからないこともあります。わからないパターンとしては、動脈瘤が特殊なものであることが殆どです。
動脈瘤の発見が容易でないパターン
① 動脈瘤が血豆のように薄く平べったい
② 動脈瘤が血栓化している(動脈瘤の内部が固まって血流が入っていかない)
③ 動脈瘤がごく小さい
④ 動脈瘤が検査した範囲の外にある(例えば、頚椎の血管病変など)
⑤ 出血の原因が別にある(腫瘍や脳動静脈奇形など)
⑥ 本当に何の検査をしても原因が特定できないもの
上記のパターンは、主に内頚動脈が脳に入ってすぐのところに出来やすく、とても治療の難しい動脈瘤です。
②は出血の直後に起こりやすいもので、繰り返し検査を行うことが重要であります。
③については、小さな脳動脈瘤でも破裂しやすい部位がありますので、こうしたことを踏まえてよく観察することが重要になります。
④のパターンはしばしば見逃しの原因になりますが、経験の豊富な脳神経外科医であれば大丈夫です。
⑤については明らかなものがあればすぐにわかります。
なお、結局①~⑤のどれにも当てはまらず、⑥と判断された場合には、経過は比較的良いことが多く、むしろ安心材料かもしれません(しかし本当に何もないのかはわかりませんので、油断はできません)。



